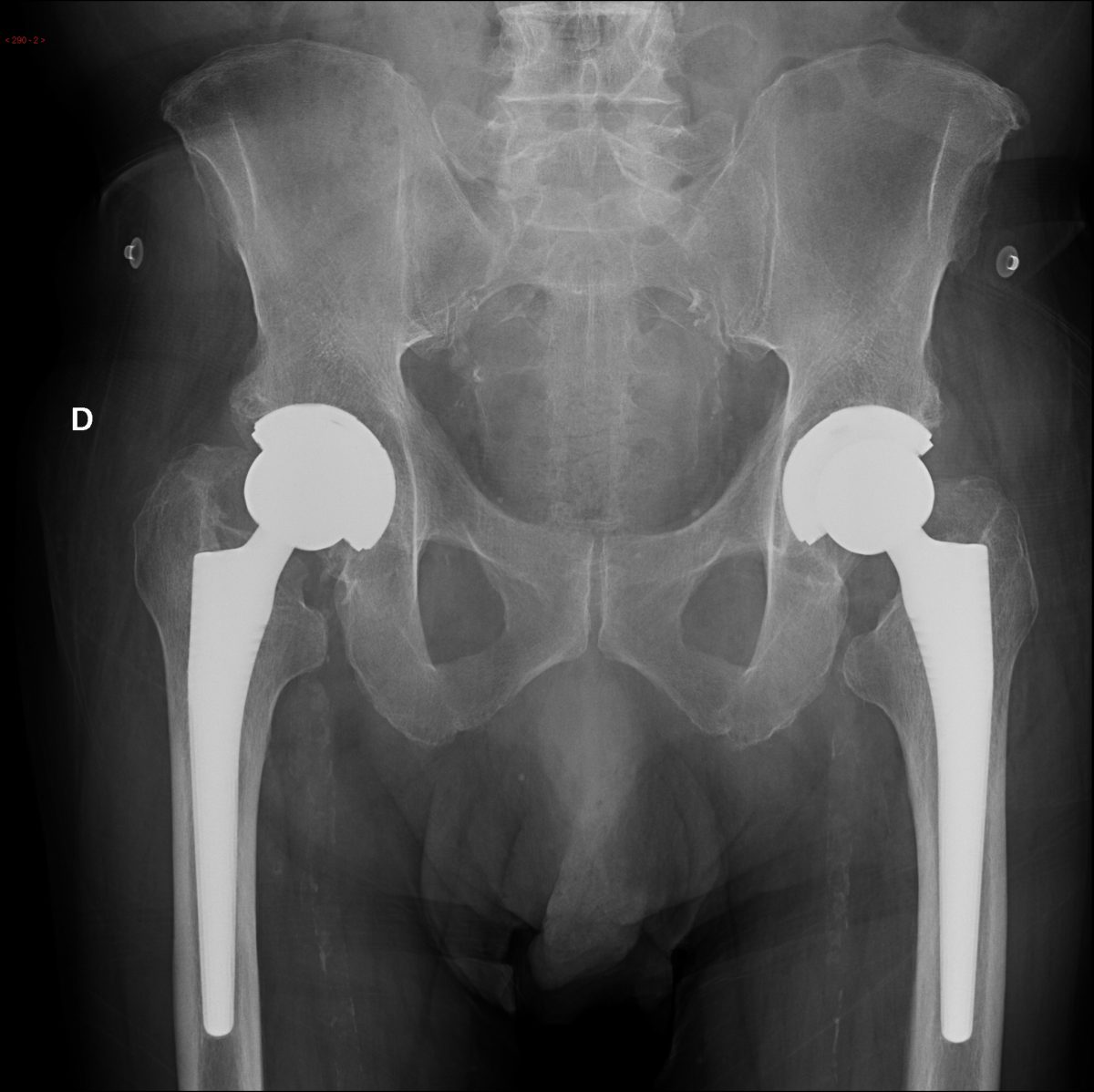
Sono sempre più numerosi gli ultraottantenni che conducono una vita attiva e desiderano trovare sollievo dal dolore e ridurre le limitazioni funzionali correlate a problematiche articolari.
Deformità a carico del ginocchio, quali il valgismo (le cosiddette ginocchia a X) o il varismo (ginocchia a O) possono favorire l’insorgenza di problematiche artrosiche e determinare dolore e limitazioni funzionali che rendono difficoltoso condurre una vita normale.
Nei pazienti più anziani questo può tradursi in una riduzione dell’autonomia tale da rendere necessario il ricorso a un intervento di sostituzione protesica
Ma c’è un limite anagrafico per effettuare questo tipo di intervento? Questa è una domanda che spesso mi viene posta dai miei pazienti più anziani. La mia risposta è che ogni situazione deve essere valutata singolarmente, come dimostra il caso di una mia paziente di 85 anni che ha subito un intervento di sostituzione protesica totale di ginocchio ed è ritornata alla normalità della sua vita quotidiana.
Il caso clinico
Dolore e limitazioni funzionali a carico del ginocchio possono essere tali da divenire invalidanti e limitare l’autonomia dei pazienti più anziani. Ma anche in questa fascia di età, quando le condizioni generali di salute lo consentono, è possibile valutare l’opportunità di effettuare un intervento chirurgico per l’impianto di una protesi totale di ginocchio.
È il caso di Giovanna, milanese d’adozione, donna vivace e dalla mente brillante, molto attiva e totalmente autonoma, che presentava limitazioni della mobilità nel ginocchio destro valgo che le dava instabilità. Attività come salire le scale oppure prendere la metropolitana erano diventate problematiche per lei.
In virtù delle sue buone condizioni generali di salute, dell’assenza di comorbilità (ossia di altre patologie concomitanti) e della sua forte motivazione a riprendere in mano la sua vita, è stata sottoposta all’intervento di artroprotesi totale di ginocchio.
La testimonianza di Giovanna: “Ho ripreso in mano la mia vita”
“Con la pandemia non sono più andata in piscina né in palestra e a un certo punto ho iniziato ad avere problemi alle ginocchia. Facevo fatica a fare le scale, facevo fatica ad alzarmi dal water e dal bidet.”
“Ho cominciato a pensare a me stessa, non riuscivo più a camminare, dovevo fare qualcosa.”
E ancora: “Il mio problema non era il dolore (probabilmente la mia soglia del dolore è molto alta) ma era che non potevo fare più quello che facevo prima. La mia motivazione era il fatto di poter essere indipendente.”
Giovanna è stata sottoposta all’intervento in dicembre; il suo percorso è stato più che positivo, come lei stessa dichiara: “L’intervento è riuscito perfettamente e io ho reagito benissimo all’operazione; non pensavo di reagire in questa maniera. Al terzo giorno camminavo con le stampelle. Peraltro ho avuto la fortuna immensa di trovare una compagna di stanza estremamente positiva”.
L’importanza di essere motivati
Il risultato dell’intervento dal punto di vista clinico è stato eccellente, con correzione della deformità del ginocchio, e privo di complicanze.
Dopo l’operazione Giovanna ha svolto con regolarità e caparbietà un programma di riabilitazione personalizzato.
L’intervento ha portato a un maggior grado di autonomia di movimento consentendole di riprendere il suo tran-tran quotidiano e migliorando di conseguenza la sua qualità di vita. Ecco le sue parole: “Appena finita la fisioterapia ho ricominciato a prendere la metropolitana”. “Adesso devo continuare a fare ginnastica per migliorare l’estensione del ginocchio.”
Giovanna ha ripreso in mano la sua vita e ha riconquistato la sua quotidianità, orgogliosa di fare di nuovo le scale della metropolitana da sola. Per il mese di ottobre ha anche programmato una crociera sul Nilo con la sorella.
“Il bello è il contatto che ho con il Dottor Milella. In caso di bisogno posso contattarlo. C’è un rapporto di fiducia molto bello”. E ha concluso: “Ho trovato in lui una persona meravigliosa”.
Le parole di Giovanna e la sua esperienza positiva sono una grande soddisfazione per me e un incentivo a continuare a lavorare con e per i miei pazienti.
Conclusioni
L’età avanzata non è una controindicazione assoluta all’intervento di artroprotesi di ginocchio, che rappresenta una strategia valida per affrontare dolore e limitazioni funzionali anche nei pazienti più anziani che desiderano rimanere attivi e vivere in piena autonomia.
È comunque importante effettuare un’attenta valutazione del rapporto tra rischi e benefici in relazione non solo alle condizioni generali di salute del paziente, ma anche delle sue motivazioni e delle sue aspettative.